Je mehr Implantate gesetzt werden, je mehr augmentiert wird, um sie überhaupt setzten zu können, und je länger die Beobachtungszeiträume werden, desto stärker rückt das Problem der Periimplantitis in den Mittelpunkt der Diskussion über die richtige Indikationsstellung zur Implantologie. In diesem Zusammenhang habe ich schon Aussagen ernstzunehmender Kollegen gehört, wir würden einem regelrechten Periimplantitis-Tsunami entgegen implantieren. Diesen Artikel von Wolfgang Kirchhoff sollten alle Zahnärzte lesen, insbesondere auch die, die zur Implantation überweisen.
Eine Periimplantitis entwickelt sich insbesondere dann, wenn in der Folge von Knochenabbau raue Implantat-Abschnitte freiliegen, die dann sehr schnell bakteriell besiedelt werden. Besonders häufig ist dies der Fall, wenn augmentiert werden muss, um überhaupt regelrecht implantieren zu können. Die Behandlung der Periimplantitis ist ausgesprochen schwierig, der Behandlungserfolg schwer bis gar nicht voraussagbar. Kurzfristig kann die Dekontamination (Desinfektionsmittel, Laser) zwar gelingen, eine erneute Besiedlung ist aber kaum zu verhindern. Augmentations-Verfahren zur Deckung der freiliegenden Implantatanteile sind aufwändig und ihr Erfolg unsicher. Allgemein wird empfohlen, die freiliegenden rauen Implantatanteile zu glätten und zu polieren, um einer erneuten bakteriellen Besiedlung vorzubeugen.
Über sinnvolle Strategien zur Periimplantitis-Prävention hatten wir schon im Fall Nr.160 Stellung genommen. Der folgende Aufsatz der Kollegen Lang und Borger in der DZZ zeigt, dass es sehr wohl Studien gibt, die zeigen, dass das Periimplantitis-Risiko bei glatten Implantatoberflächen deutlich vermindert ist. Man fragt sich, warum solche Erkenntnisse, die man allein durch sorgfältiges Nachdenken gewinnen kann, nicht in praktische Zahnheilkunde umgesetzt werden, sondern die Implantatentwicklung nachgerade in die gegensätzliche Richtung verläuft.
Bezüglich des Problems Augmentation und Periimplantitis möchten wir an dieser Stelle einen in unseren Augen interessanten Fall zur Diskussion stellen:
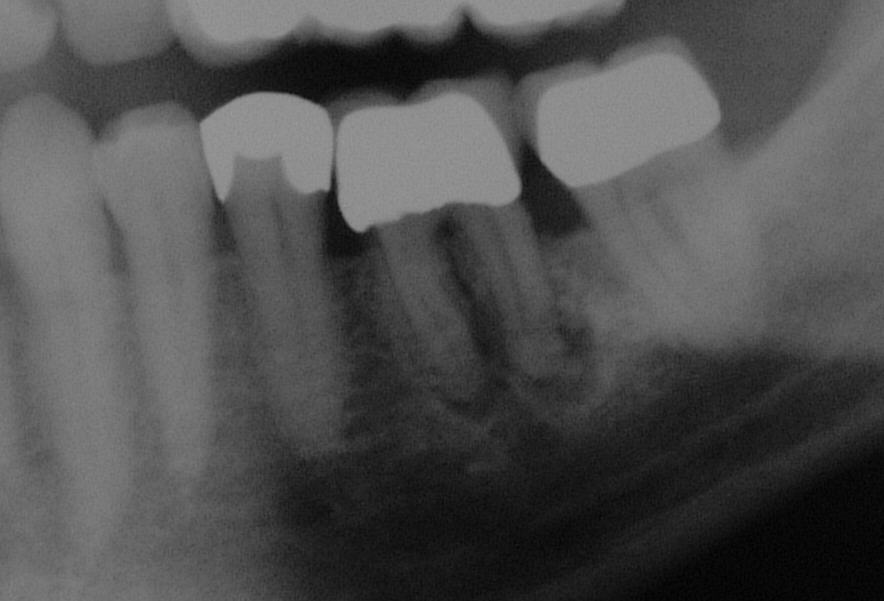
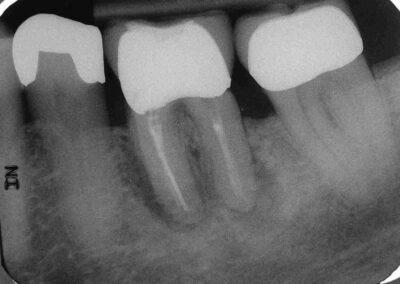
Dieser Patient stellte sich im August 2005 mit einem devitalen 36, leichter druckdolenter Schwellung im Vestibulum und Pus-Austritt aus den Parodontalspalten vor. Der Zahn wies einen Lockerungsgrad von L=0 auf (Klick!).
Auf den ersten Blick ein ganz normaler Paro-Endo-Fall, wie wir ihn mit unserem Endodontie-Protokoll in aller Regel problemlos und voraussagbar erfolgreich konservierend ausheilen.
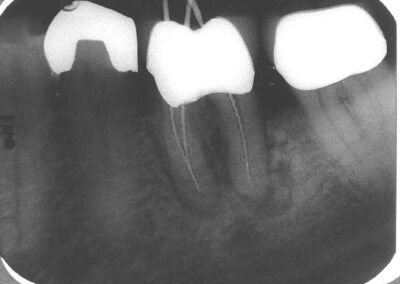
Der weitere Verlauf war zunächst unauffällig. Die Schwellung ging – wie fast immer – sehr schnell zurück, und die Wurzelkanäle konnten gut zwei Monate später bei vollständiger klinischer Beschwerdefreiheit und Abwesenheit von Exsudat aus den Parodontalspalten abgefüllt werden.
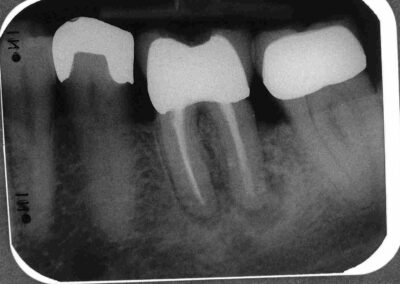
Im Januar 2007 stellte sich der Patient mit Exazerbation und Fistelbildung erneut vor. Wir haben revidiert und unser Desinfektionsprotokoll noch einmal sehr viel geduldiger angewendet. Unter dieser Therapie heilte die Fistel ab und der Patient wurde erneut beschwerdefrei. Diesmal haben wir aufgrund der schlechten Erfahrung jedoch nicht abgefüllt, sondern lediglich die Ca(OH)2-Einlage (Probe-WF) regelmäßig alle 3 Monate erneuert und den Zugang jeweils mit Kunststoff dicht verschlossen.. Bei der klinischen Untersuchung im Mai 2008, also zu dem Zeitpunkt, an dem definitiv abgefüllt werden sollte, war der Patient subjektiv beschwerdefrei. Bei vestibulärem Fingerdruck trat jedoch wieder reichlich Pus aus dem Parodontalspalt aus, ohne dass bei ausgezeichneter Mundhygiene und L=0 auffällig tiefe Taschen oder gar vertikale Knocheneinbrüche zu sondieren waren.
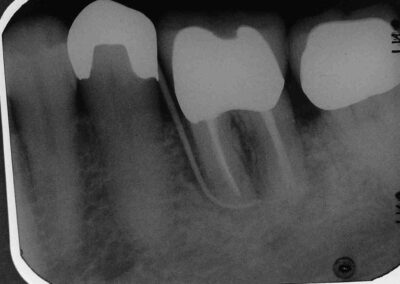
Da die Kontrollaufnahme eher eine Vergrößerung der Aufhellung zeigt, werden wir den Zahn jetzt extrahieren.
Anscheinend verlaufen bakterielle Infekte in augmentierten Knochenbereichen anders ab als im natürlichen Knochen. Mit unserem endodontischen Protokoll gelingt es zwar, den bakteriellen Infekt zurückzudrängen und klinisch Beschwerdefreiheit zu erreichen, es geling aber – zumindest in diesem Fall- nicht, den bakteriellen Infekt vollständig auszuheilen.
Das ist zwar sicher kein wissenschaftlicher Beweis für irgendetwas, möglicherweise aber ein interessanter Hinweis zum Zusammenhang zwischen Knochen-Augmentationen im Zusammenhang mit Implantationen und der Häufung von anschließend gehäuft auftretenden therapieresistenten Periimplantitiden.