Konrad Thielemann formuliert 1938 in seiner „Biomechanik der Paradentose“ ein mechanisch-funktionelles Ursache-Wirkungs-Modell, das sich – obwohl in vielen Teilaspekten in den Folgejahren wissenschaftlich sehr gut belegt – aufgrund seiner Eindimensionalität auf Dauer als nicht tragfähig genug erweist, das große, multifaktoriell bedingte Krankheitsbild „Parodontopathie“ umfassend zu beschreiben. Wenn man bei Pubmed die Begriffe „periodontitis“ und „bruxism“ eingibt, erhält man 20 Treffer. Klickt man bei Ramfjord („Significance of occlusion in the etiology and treatment of early, moderate, and advanced periodontitis”, J Periodontol. 1981 Sep;52(9):511-7. Review) auf „Related Artikels“, sind es bereits 820. Wissenschaftliche Belege dafür, dass die Funktion in der Pathogenese der Parodontopathie eine Rolle als bedeutender Kofaktor spielt, liegen also in Hülle und Fülle vor.
Vor diesem Hintergrund ist es überraschend, dass die moderne zahnärztliche Wissenschaft anstatt zu integrieren, dieses belegte „alte“ Wissen übersieht und stattdessen bemüht ist, Thielemanns eindimensionale Deutung vollständig durch ein neues, wiederum eindimensionales „Modell der mikrobiologischen Exposition“ zu ersetzen.
Artikel auf der Titelseite der DZW vom März 2005 (Klick!)
In neueren Studien wurde gezeigt, dass auch das Rauchen eine bedeutende Rolle als Kofaktor in der Pathogenese der Parodontopathie spielen kann. Das ist nicht verwunderlich, da Rauchen bekanntlich einen negativen Einfluss auf die Durchblutung hat, und es sich bei der Gingiva um ein Endstromgebiet in der Blutversorgung handelt. Daraus jedoch den Schluss zu ziehen, Rauchen sei ihre eindimensionale Bedingung, ist mit Sicherheit genau so falsch, wie die Parodontopathie als allein funktionsbedingt zu beschreiben, wie Thielmann es 1938 getan hat, oder sie als allein mikrobiell bedingt zu betrachten wie die moderne Wissenschaft heute.
Dass das Rauchen die parodontale Situation nicht verbessert, ist mit Sicherheit genauso unbestritten wie die oben publizierte Aussage, dass ein Rauchstopp der Gingiva und dem Parodont „hilft“. Rauchen ist aber auch nicht mehr als nur einer von mehreren Kofaktoren. Auf den individuellen Einzelfall bezogen muss die Frage immer neu beantwortet werden, ob die negativen Einflüsse des Rauchens vom parodontalen System des jeweiligen Patienten kompensiert werden, bzw. welche parodontalen Voraussetzungen gegeben sein müssen, damit das individuelle System aufgrund des Rauchens im Sinne eines Tropfens, der das Fass zum Überlaufen bringt, dekompensiert.
Das klinische Bild, das wegen der auffälligen Raucherbeläge ganz offensichtlich die durch das Rauchen verursachten Schäden am Parodont demonstrieren soll, zeigt jedoch eindeutig, dass der Haupt-Kofaktor in diesem Fall nicht das Rauchen ist, sondern dass vielmehr Schäden vorliegen, die auf eine gestörte Funktion als primärem Faktor in der Pathogenese hinweisen. Es beschreibt damit ungewollt und beispielhaft das Ausmaß des Dilemmas aller eindimensionalen Erklärungsmodelle.
Deutliche Raucherbeläge sind kein ausreichender Hinweis darauf, dass die offensichtlichen parodontalen Schäden auf oder allein auf das Rauchen zurückzuführen sind (Klick!)
Die primär funktionelle Genese der in dieser Vergrößerung sichtbaren parodontalen Schäden ist im wahrsten Sinne des Wortes „offen sichtlich“. Es handelt sich um einen typischen Fall mit primär funktioneller Pathogenese, die es dem erfahrenen Generalisten erlaubt, eine Einblick-Diagnose zu stellen und aufgrund des klinischen das röntgenologische exakt Bild zu schreiben und umgekehrt.
Bei dem Patienten ist es, möglicherweise aufgrund der Ausübung sog. schlechter Gewohnheiten im Sinne von Pressen und gleichzeitigem Schieben nach vorne, zur Mesialisierung der Unterkieferfront gekommen, wie er häufig als (idiopathischer) „sekundärer Engstand“ des Erwachsenen beschrieben wird. Die Unterkiefer-Frontzähne sind deutlich nach ventral ausgewichen und führen mit Sicherheit bereits im einfachen Schlussbiss zum Okklusionstrauma mit ihren Oberkiefer-Antagonisten, was zu der dargestellten ausgeprägten Destruktion des Zahnhalteapparates der Oberkiefer-Frontzähne mit Auswandern und Auffächerung geführt hat. Die größten Schäden sind an den verlängerten 31, 41 und 42 und an ihren Antagonisten 11 und 12 zu erkennen. Aus dem vorliegenden Destruktionsmuster kann man darüber hinaus mit ausreichender Wahrscheinlichkeit ableiten, dass dieser Patient bei den Lateralbewegungen bevorzugt nach rechts schiebt, wobei die Zähne 31, 41 und 42 zunächst auf den distalen Anteil von 11 treffen, der deshalb rotiert ist und in seinem distalen Anteil seine größte parodontale Beschädigung aufweist, um gleichzeitig oder unmittelbar anschließend auf den aufgrund seiner starken parodontalen Beschädigung bereits stark elongierten 12 zu treffen, ehe der Eckzahn beide entlastet. Dass die Zahnhälse der Unterkiefer-Frontzähne deutlich ausbrechen, während die Oberkieferfrontzähne ausweichen, rotieren und auffächern, ist Folge der unterschiedlich guten Verankerung aufgrund der unterschiedlichen Knochenqualität in Ober-und Unterkiefer. Dass die Lateralbewegung unter Überlastung vorwiegend nach rechts ausgeübt wird, ist auch an dem gegenüber dem 23 wesentlich stärker entblößtem Zahnhals von 13 zu erkennen.
In diesem extremen Fall wird die Richtigkeit unserer Einschätzung bereits dadurch sehr einfach zu erkennen sein, dass man den Patienten Lateralbewegungen nach rechts ausführen lässt und dabei die mit Sicherheit stark gelockerten Oberkiefer-Frontzähne beobachtet. Ihr Ausweichen nach ventral wird dabei nicht zu übersehen sein. Die Fehlbelastung der Frontzähne, die ja in diesem Falle primär (mit-) führen, kann sicherlich auch durch eine instrumentelle Funktionsanalyse objektiviert werden. Da Gipszähne jedoch nicht resilient sind und in der Folge nicht ausweichen, muss ein bereits im einfachen zentrischen Schlussbiss vorliegendes Frontzahn-Trauma in diesem, insbesondere aber in weniger gravierenden Fällen weder bei der instrumentellen noch bei der klinischen Funktionsanalyse sichtbar werden und kann daher leicht übersehen werden. Dies liegt daran, dass die Alveolen ausgeweitet sind und die Oberkieferzähne längst nicht mehr fest in ihrer Mitte, sondern gelockert an ihren vestibulären Wänden stehen. Um das Okklusionstrauma zu objektivieren, muss man in der Folge bei der Untersuchung den linken Zeigefinger horizontal von 3 auf 3 auf alle Oberkieferfrontzähne legen und sie mit sanftem Druck nach lingual in Richtung der Position drücken, in der sie ursprünglich standen, bevor sie sich dem Dauertrauma durch die mesialisierte Unterkieferfront unter Zerstörung ihres Zahnhalteapparats entzogen haben. Und diese Position befindet sich lingual der vestibulären Alveolenwand, also lingual der Position, in der sie in diesem Stadium der erkrnakung stehen. In dieser Situation muss man auf ein Artikulationspapier fest aufbeißen und klappern lassen. Jetzt wird man sehen und insbesondere im flach aufliegenden Zeigefinger auch sehr deutlich fühlen, dass nunmehr ein markantes Okklusiontrauma zu objektivieren ist, dass man in wenigen Minuten in erster Sitzung durch Einschleifen und Konturierung beseitigen muss, um gleichzeitig die alleinige Eckzahnführung bei der Lateralbewegung nach rechts wieder herzustellen. Ein Nebeneffekt dieser Maßnahmen wird sein, dass die Front ästhetisch deutlich verbessert imponieren wird. Im Anschluss daran nimmt man den Abdruck für die zur Stabilisierung der Situation unabdingbare adjustierte Aufbisschiene.
Die Mundhygiene erscheint bis auf die starken Raucherbelege eher gut, so dass – zumindest in dieser schlechten Auflösung – nicht einmal eine wesentliche Gingivitis diagnostizierbar ist. Auch für den Fall, dass hier aufgrund von Sekretabsonderungen, Pusentleerung oder Keimnachweis im Bereich der Frontzähne das Vorliegen einer aggressiven Parodontitis diagnostiziert werden würde, spricht das in keinem Falle gegen die primär funktionelle Genese. Das Vorliegen einer solchen lokalisierten Parodontitis muss vielmehr als Superinfektion der wegen des funktionell bedingten Knochenabbaus mit den typischen vertikalen Einbrüchen naturgemäß tiefen parodontalen Taschen interpretiert werden, die im Sinne eines locus minoris resistentiae nicht nur eine ideale Eintrittspforte für Bakterien darstellen, sondern wegen ihrer Unzugänglichkeit für Hygienebemühungen auch den idealen Platz für ihre ungestörte Vermehrung bieten.
Dass Rauchen in dieser Situation nachteilige Auswirkungen hat, wird sicher niemand ernsthaft bestreiten wollen. Ein eindimensionales Erklärungsmodell führt aber in vielen Fällen dazu, dass Behandler, die mit einer solchen Patientensituation konfrontiert werden, gar nicht mehr nach anderen Ursachen für die auffälligen Schäden suchen und zu der bequemen Einstellung verleitet werden, dass man dem Patienten nicht helfen kann, weil er raucht, und er deshalb an seiner Erkrankung selber schuld ist. Diese Einstellung hat beispielsweise dazu geführt, dass es zahlreiche Zahnärzte gibt, die Implantationen bei Rauchern prinzipiell ablehnen, ohne sich durch eine sorgfältige klinische Untersuchung ein differenziertes Bild von der individuellen parodontalen Situation des jeweiligen Patienten zu machen.
Dass es sich hierbei um eine Fehleinschätzung zum Nachteil der betroffenen Patienten handelt, zeigt der folgende Fall beispielhaft. Es ist sicher richtig und durchaus lobenswert, unsere Patienten eindringlich auf die schädlichen Folgen jedweder schlechter Gewohnheiten hinzuweisen. Eine notwendige und gewünschte Implantation darf jedoch nicht als Gelegenheit missverstanden werden, eine Verhaltensänderung der Patienten durch die Aussage erpressen zu wollen: „Entweder Sie hören auf zu rauchen, oder ich implantiere nicht“, da es sich um eine Missinterpretation unseres ärztlichen Auftrages handeln würde, auch wenn es gut gemeint ist. Man kann es dem parodontalen Zustand ja ansehen, ob man mit Erfolg implantieren kann oder nicht!
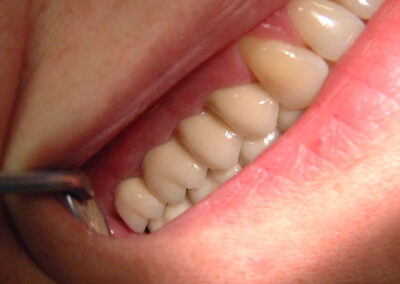
Die Implantation mit internem Sinuslift regio 16 und 15 bei dieser starken Raucherin (>20/die) mit klinisch unauffälligem parodontalem Befund erfolgte im Juli 2002. Das Bild zeigt den Zustand unmittelbar vor prothetischer Versorgung im Februar 2003 (Klick!)
Klinische Situation im Dezember 2003. Das zufriedenstellende Ergebnis ist auch im Januar 2005 unverändert. Der dritte Quadrant ist mit einem Kronenblock 23/24 mit intrakoronalem T-Geschiebe und einer Brücke auf das Implantat 37 versorgt. Das Rauchen konnte die Patientin nicht aufgeben. Sie trägt aber wegen anderer am Zahnhals 13 auffällig werdender schlechter Gewohnheiten nachts sehr zuverlässig ihre Aufbisschiene, was uns, zumindest ihre Zähne und unseren Behandlungserfolg betreffend, lieber ist, wenn denn das Gegenteil die einzige Alternative wäre (Klick!).
Galerie: