Über unsere Auffassung, dass schlechte Gewohnheiten mit der Folge der Überlastung von minder resistenten parodontalen Strukturen ein wichtiger Kofaktor im multifaktoriell bedingten Krankheitsbild „Parodontits“ sind, weil sie im Sinne eines locus minoris resistentiae Eintrittspforten für parodontitisrelevante Keime für die Überwindung der Körperbarriere schaffen, und über die Gründe, warum wir das annehmen, haben wir schon an anderer Stelle berichtet (Bruxismus und Parodontitis).
Zum 100. Falljubiläum möchten wir Ihnen einen weiteren Fall vorstellen, weil er nahezu alles beinhaltet, was wir über Zahnerhaltung im Grenzbereich wissen. Damit verbunden, können wir es uns nicht verkneifen, denjenigen, die auf der aktuellen Lehrmeinung beharrend sich unserer Auffassung von Ätiologie und Pathogenese nicht anschließen wollen oder können, die provokante Frage zu stellen:
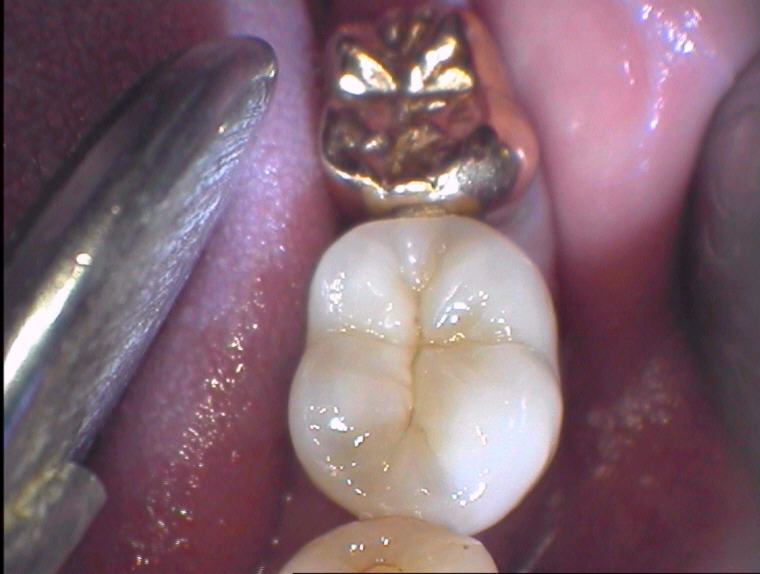
Die Zähne 36 und 37 im Juli 2004 (Klick!)
Hand aufs Herz! Sehen Sie sich in der Lage, diese beiden Zähne auf der Basis der von Ihnen vertretenen Lehrmeinung langfristig und rezidivfrei zu erhalten?
Die Patientin im August 2000, klinisch und röntgenologisch völlig unauffällig und ohne Überlastungszeichen (Klick!)
36 und 37 wiesen zum Zeitpunkt der Untersuchung Lockerungsgrade von L=2-3 auf, waren also von der Patientin bemerkbar mit der Zunge auslenkbar und der Grund, warum sie uns aufsuchte. Auch die Seitenzähne in allen anderen Quadranten wiesen deutliche Lockerungsgrade auf. Es zeigten sich alle Symptome einer agressiven Parodontitis, wobei die hypersensiblen, teilweise ausbrechenden Zahnhälse neben den allgemein verbreiterten Parodontalspalten (siehe obiger 35) unübersehbare Hinweise auf Überlastung durch Ausüben schlechter Gewohnheiten gaben. Nicht nur, aber ganz besonders aus den Taschen der auf Kältereiz vital reagierenden Zähne 36 und 37 war reichlich sahniger Pus zu melken, der trotz initialem „Außer-Kontakt-Schleifen“ – im Gegensatz zu allen anderen Zähnen – auch nach Schieneneingliederung, Vorbehandlung und systematischer PAR-Behandlung durch geschlossenene Kurrettage nicht sistierte. Auf die Gabe von Antibiotika konnte wegen der guten Reaktion auf die Vorbehandlungen/Schienentherapie verzichtet werden.
In der bemerkenswerten Studie von Tronstadt aus 2003 weisen die Autoren mit molekularbiologschen Methoden nach, dass in der Tiefe der entzündeten Tasche das gleiche Keimspektrum zu finden ist wie in der gangränösen Pulpa. Wenn man das obere Bild anschaut, wundert das nicht. Was sollte die Menge von Keimen in diesem mehr schlecht als recht funktionierenden parodontalen Restsystem daran hindern, die Pulpa dieser Zähne zu besiedeln, sei es über die Dentintubuli, das Foramen apikale oder den Blutkreislauf? Schließlich kommunizieren alle Bereiche des Zahnes und des Zahnhalteapparates über Anastosmosen der Blutversorgung und mit dem Peridontium. Der Kältetest eignet sich in solchen Fällen ausgesprochen schlecht zur Differentialdiagnose. Klarheit darüber, dass es sich nicht um entzündungsfreie Pulpen handelt, verschafft die Trepanation, bei der sofort nach der Eröffnung dunkelrotes, venös gestautes Blut als Zeichen der chronischen Infektion aus der Öffnung quillt. Umgekehrt funktioniert das natürlich ebenso. Und so wundert es nicht, dass die Parodontitis an solchen Zähnen zunächst als therapieresistent imponiert, weil sich die Taschen aus der infizierten Pulpa heraus immer wieder reinfizieren können, wenn auch die Pulpitis stumm verlaufen mag, was in solchen Fällen nach unserer klinischen Beobachtung ziemlich regelmäßig der Fall ist.
Wie kann man solche Zähne nichtsdestotrotz voraussagbar und langfristig erhalten? Die Antwort ist relativ einfach, weil zur indikationsgerechten Therapie solcher Befunde nur zwei Voraussetzungen erfüllt werden müssen. Und die Therapie in der Medizin ist immer dann erfolgreich, wenn sie die Ursachen der Erkrankung beseitigt. Deshalb:
A) Da muss die Entzündung raus (und zwar überall)
B) Da muss die Bewegung raus (was heilen soll, muss ruhig gestellt werden)
Um Keimfreiheit herzustellen, müssen alle Bakterien eliminiert, die Zähne in der Folge unter genau so sorgfältiger wie geduldiger Desinfektion mit einem potenten Desinfektionsmittel wurzelbehandelt werden. Die Entscheidung hierzu fällt leicht, weil die Zähne zum langfristigen Erhalt überkront und zur Stabilisierung verblockt werden müssen. Aus diesem System muss die ständige Bewegung heraus, das ständige Genackel bei jedem Schlussbiss. Ist ein solches Stadium der Zerstörung erreicht, kommt schon Spagettiessen einer schlechten Angewohnheit gleich. Dass die Patientin wegen ihrer schlechten Gewohnheiten ein Leben lang eine adjustierte Aufbisschiene tragen muss, versteht sich von selbst. Darüber hinaus müssen die Zähne im Sinne einer, wie wir sie nennen, „finalen Kurretage“ bis nahe an die Knochengrenze beschliffen werden, um auch die Keime in den dem Parodontalspalt zugewandten Anteilen der Dentintubuli sicher zu eliminieren. Man muss sozusagen ein neues „Stadium Null“ schaffen, also einen Moment, in dem im Idealfall in keinem Bereich der stark vorgeschädigten Strukturen mehr Keime existieren. Je länger Zähne (geworden) sind, je mehr sie wegen diese Länge beschliffen werden müssen, je paralleler sie wegen der in diesen Fällen unabdingbaren Verblockung sein müssen, eine Forderung, die in der Regel nur durch radikale Kürzung zu erfüllen ist, desto größer wird die Gefahr, dass sie aufgrund eines Schleiftraumas mit der Folge der Abszessbildung absterben. Und ein Paordontalabszess ist das letzte, was diese Zähne gebrauchen können, weil dabei der (Rest-) Knochen schmelzen würde wie der Schnee an der Sonne.
Erst zu diesem Zeitpunkt sind übrigens alles notwendigen Voraussetzungen erfüllt, um eine Augmentation mit sicher voraussagbarem Erfolg durchzuführen, wenn man eine solche denn noch für erforderlich hält. Der Erfolg einer solchen Maßnahme setzt voraus, dass sowohl Bakterienarmut als auch Stabilität gegeben sind. Solange Entzündung und Bewegung im System sind, würde nur Bindegewebe in die Tiefe wachsen. Warum wird ein gebrochener Arm durch einen Gips ruhig gestellt? Um der Knochenregeneration die Chance zu geben, ungestört von Bewegung ablaufen und den Bruch reparieren zu können. Ohne diese Maßnahme würde Bindegewebe in den Knochenspalt einwuchern mit der Folge der Ausbildung einer Pseudoarthrose.