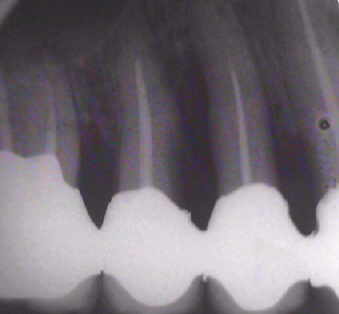
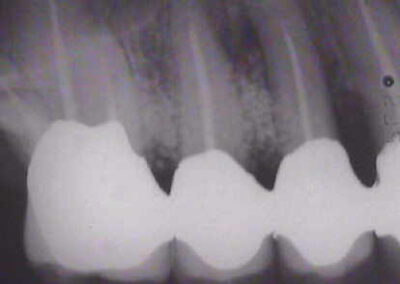
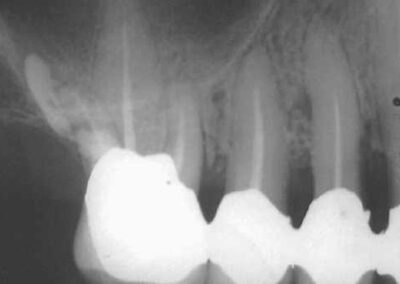
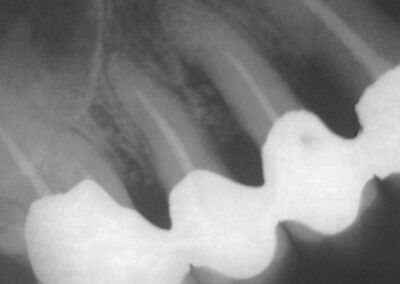
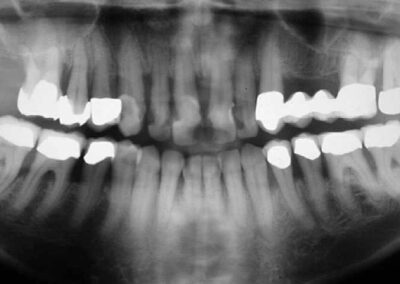
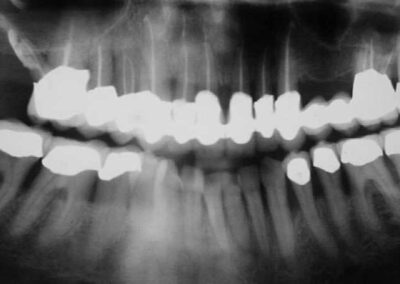
Wir möchten nochmals auf den Augmentationsfall zurückkommen, den wir am 08. November 2001 veröffentlich haben.
A) Was die therapieresistente Parodontitis (neuerdings heißt es wohl aggressive Parodontitis, aber da fehlt das wichtigste Wort, nämlich „therapieresistent“) betrifft so bestätigt dieser Fall unsere in nunmehr zahlreichen Fällen gewonnene Erfahrung, dass:
1) Schlechte Gewohnheiten und die mit ihnen verbundene Bewegung in den Zähnen eine wesentliche Rolle bei der Äthiologie und besonders der Progredienz der therapieresistenten Parodontitis spielen (und der Parodontitis überhaupt)
2) Dass man eine Parodontitis erst dann als therapieresistent einstufen kann, wenn sie persistiert, obwohl man:
a) die Zähne primär verblockt hat, also jegliche unphysiologischen, traumatischen Zahnbewegungen eliminiert und den Teufelskreis:
Enzündung-Aufweitung der Alveole – Vordringen der Entzündung – weiterer Knochenabbau – zunehmende Verschlechterung des Verhältnisses Zahn im Mund zu Zahn im Knochen – Vergrößerung des Hebels – größere Zahnbeweglichkeit – stumme Infektion der Pulpa – Reinfektion des Parodontiums aus der Pulpa – weitere Ausweitung der Alveole – usw. unterbrochen hat.
b) alle Zähne, die einen sehr starken Knochenabbau erlitten haben (wir sehen diese Grenze ungefähr bei 2/3 Zahn im Mund zu 1/3 Zahn im Knochen) nach sorgfältiger Desinfektion wurzelbehandelt hat, um die bei diesem starken Knochenabbau und Parodontitis in unseren Augen in einem sehr hohen Prozentsatz gleichzeitig wenn auch klinisch symptomlos vorliegende Entzündung der Pulpa zu eliminieren und die Tubuli zu desinfizieren, um so eine Reinfektion des Parodonts aus der Pulpa heraus zu unterbinden und die Abszessgefahr auszuschalten.
3) Dass sich die Frequenz der therapierresistenten PAR, die in der Literatur mit 10% angegeben wird, unter dieser Therapie um den Faktor 10 auf 1% drücken lässt.
B) Was die Augmentation betrifft, so ist natürlich nicht auszuschließen, dass es sich vielleicht um einen ungewöhnlich glücklichen Einzelfall handelt.
Auffällig ist, dass sich der Erfolg der Maßnahme trotz der ausgesprochen ungünstigen Voraussetzungen eher in Zentimetern als in Millimetern messen lässt, wobei die Sondierungstiefen dem Röntgenbefund entsprechen. Dies, obwohl es sich eher um eine Verzweiflungstat unsererseits gehandelt hat, keine Membran benutzt wurde, lediglich Cerasorb ohne zusätzlichen Eigenknochen eingebracht wurde, es zur zweimaligen Nahtdehiszenz mit anschließender sekundärer Wundheilung kam, man die Caerasorb-Kügelchen längere Zeit klinisch freiliegend beobachten konnte.
Leider haben wir selten Gelegenheit, solche Therapiemaßnahmen anzuwenden, weil sie nach unserem Behandlungsprotokoll bei der Sanierung desolater Gebisszustände nur in wirklichen Ausnahmefällen erforderlich sind. Das war ehrlich gesagt das erste mal und auch nur notwendig, weil wir den Zahn 15, der für die prothetische Versorgung eigentlich völlig überflüssig war, falsch eingeschätzt und nicht extrahiert hatten.
Falls es sich jedoch nicht um einen Sonntagsschuss handelt, so würde er viele Phänomene erklären, die bei den Erfolgen von Augmentationsmaßnahmen widersprüchlich sind:
Die Ergebnisse sind nicht voraussagbar. Mal klappt es ganz toll, mal ganz schlecht. Es gibt Untersuchungen, die den besseren Erfolg bei verblockten Zähnen bestätigen, die aber dieses Phänomen mehr verwundert zur Kenntnis nehmen als daraus die eigentlich logischen Schlüsse zu ziehen.
Unstrittig ist, dass absolute Entzündungsfreiheit eine entscheidende Rolle spielt. Wir glauben, dass der zweite wesentliche Erfolgsfaktor die Abwesenheit von Beweglichkeit des Zahnes ist und erklären diesen Erfolg in diesem Sinne durch:
a) die Abwesenheit von Entzündung aufgrund der Wurzelfüllung nach sorgfältiger Desinfektion, also der Vermeidung einer möglichen Reinfektion aus der Pulpa und den Tubuli heraus
b) die absolute Ruhigstellung durch die primäre Verblockung
c) natürlich durch den konsequenten Gebrauch von Interdentalbürstchen zur Vermeidung einer Reinfektion von oben
Insgesamt denken wir, dass die Bedeutung schlechter Gewohnheiten und die mit ihnen verbundenen Überlastungen der Zähne als Ursache für eine Vielzahl von Erkrankungen des stomatognathen Systems auch international ganz massiv unterschätzt wird, insbesondere auch in der Parodontologie. Rauchen ist mit Sicherheit ein Cofaktor in der Äthiolgie der PAR, die ja ein großes Krankheitsbild darstellt, die immer multifaktoriell bedingt sind. Im Vergleich zu den schlechten Gewohnheiten schätzen wir jedoch die Bedeutung des Rauchens als unvergleichlich geringer ein und halten sie ähnlich der Reinfektionstheorie in der Endodontie und auch der Raucher-Misserfolgs-Ableitung in der Implantologie für eine zu billige Erklärung für den eigenen therapeutischen Misserfolg. In diesem Sinne denken wir auch, dass die Parodontologie mit ihrer Jagd nach immer neunen Keimen auf dem falschen Weg ist.
Nicht übersehen darf man, dass der beschriebene Fall einen der Krankheitsverläufe darstellt, die Herrn Lindhe trotz seiner großen Erfahrung dazu gebracht haben, seine Meinung gegen den Zahnerhalt und für die Implantologie zu ändern. Dabei geht er allerdings von einer Inzidenz der therapieresistenten PAR von 10% aus. In solchen Fällen halten wir seine Einschätzung für richtig, zumal wir Fälle haben, die wir derart versorgen mussten, und die bestätigen, dass diese besonders aggressive Form der Parodontitis, die wir als Autoimmunerkrankung begreifen, an Implantaten nicht auftritt. Wir halten jedoch die Reduktion der Inzidenz um den Faktor 10 durch eine Veränderung des Behandlungsprotokolls für realistisch.
Dieser Fall, der eindeutig Lindhes Kriterien entspricht, die zu dieser Meinungsänderung geführt haben, kann jedoch trotz seines ursprünglich sehr dramatischen Verlaufs nach dieser langen Periode des Sistierens jeglicher Parodontitissymptomatik in unseren Augen als ausgeheilt betrachtet werden. Wir sehen eigentlich nicht, warum diese Versorgung nicht zumindest die nächsten 10 Jahre ohne weiteren unphysiologischen Knochenverlust überdauern sollte. Ein anderer Verlauf würde uns aufgrund unserer Erfahrung bei vor langer Zeit sanierten Fällen ausgesprochen überraschen. Dies um so mehr, als das Problem im Bereich 14-15-16 offensichtlich beseitigt ist.
Wir versorgen diese Fälle nach einem sehr einfachen, logisch nachvollziehbaren Protokoll, kurretieren in der Regel geschlossen und verwenden nur in Ausnahmefällen Antibiotika (und nur in Ausnahmefällen etwas anderes als Doxycyclin). Das einzige, was unser Protokoll von anderen unterscheidet sind die Wurzelfüllungen nach sorgfältiger Desinfektion bei ausgesprochen fortgeschrittenem Knochenverlust und die Schienung zur Vermeidung von Zahnbewegungen.
In diesem Sinne sehen wir aufgrund der zahlreichen, nach diesem Protokoll erfolgreich versorgten Fälle auch keine Notwendigkeit für einen neuen PAR-Vertrag, wie er „aufgrund der Weiterentwicklung der Wissenschaft in diesem Bereich“ von zahnärztlicher Seite gefordert wird, weil sich die Wissenschaft in unseren Augen auf dem falschen Wege befindet.
Galerie: